 6. Obstipation
6. Obstipation
Unter einer Obstipation versteht man eine erschwerte (starkes Pressen), seltene
(wenigerals 3x pro Woche), oder unvollständige Stuhlentleerung. Die Verstopfung des Darmes ist eines der häufigsten Gesundheitsprobleme unserer Zeit. Betroffen sind bis zu
25% der Bevölkerung. Sie nimmt mit dem Lebensalter an Häufigkeit zu, Frauen 3x so häufig
wie Männer. Sie ist mit einer Vielzahl von Erkrankungen assoziiert oder auf strukturelle bzw.
funktionelle Veränderungen des Colons zurückzuführen.
Die Verstopfung beeinträchtigt häufig die Lebensqualität und ist mit hohen Kosten ver-
bunden. Die chronische Obstipation, die über Jahre persistiert und mit einem extrem
starken Pressen verbunden ist, hat Dehnungsschäden an den Nerven des Beckenbodens
zur Folge mit Beeinträchtigung der Kontinenzleistung.
Ursachen und klinische Formen der Obstipation
I. Slow-transit-Obstipation (verzögerter Colontransit).
In manchen Fällen läßt sich eine Veränderung des Nervengeflechts innerhalb der Darmwand nachweisen (neuronale-intestinale Dysplasie).
Charakteristika: lange Anamnese, kein spontaner Stuhldrang, aufgetriebener Bauch, Völlegefühl.
II. Obstruktives Defäkationssyndrom (Beckenbodenfunktionsstörung mit Stuhlent-
leerungsstörung). Funktionelle Obstruktion des Defäkationsweges, die zu einer
Stuhlentleerungsstörung führt, mit folgenden typischen Symptomen:
- Heftiges Pressen bei mehrmals aufeinander folgenden Toilettenbesuchen
- Blockierungsgefühl beim Pressen und Gefühl der unvollständigen Darmentleerung
(„Stuhldrang ohne Stuhlgang“)
- Manuelle Unterstützung
Ursachen der Stuhlentleerungsstörung:
- Innerer Rektumprolaps (Intussuszeption): Einstülpung des Enddarms ins Lumen
mit Verlegung des Defäkationsweges.
- Vordere Rektozele: Aussackung des Enddarms in die vaginale Hinterwand. Bei Be-
tätigung der Bauchpresse während der Stuhlentleerung, wird der größere Teil
des Druckes in der Rektozele „erschöpft“ und steht nicht mehr für eine adäquate
Defäkation zur Verfügung.
- Kompletter Rektumprolaps: Mastdarmvorfall aus dem After heraus, in Folge einer
mangelhaften Fixierung des Rektums. Dieser Aspekt wird gesondert beschrieben.
- Verminderte Rektumsensibilität: Eine Auslösung der Defäkation erfolgt erst bei
einem höheren Stuhlvolumen im Enddarmbereich.
- Anismus (Spastisches Beckenbodensyndrom): Die Patienten haben die Empfindung, dass sich beim Pressen der Schließmuskel nicht öffnen würde, sondern im Gegenteil, er würde sich verschließen (Paradoxe Kontraktion des M. Puborektalis und M. Externus).
Zu Grunde liegt eine gestörte Koordination des inneren und äußeren Schließmuskels
(Beckenbodendysynergie).
- Morbus Hirschsprung: Angeborene Störung durch Fehlen der Ganglienzellen
(Aganglionose).
III. Mangelnde Füllung des Dickdarms bei ballaststoffarmer Ernährung.
IV. Reizdarmsyndrom (C. irritabile) mit vorherrschender Obstipation.
(siehe nachfolgende separate Darstellung)
V. Sekundäre Ursachen:
- Endokrinologische Ursachen (Diabetes mellitus, Hypothyreose,
Hyperparathyreoismus)
- Metabolische Störungen (Kalium-Kalzium- u. Magnesium-Stoffwechsel,
NierenInsuffizienz)
- Neurologische Störungen (Amyloidose, Sklerodermie, M. Parkinson, Rückmarks-
schädigung, Multiple Sklerose, Depression)
- Medikamentös (Opiate, Antidepressiva, Parkinsonmittel, Psychopharmaka, Diurethika,
Ibuprofen, Eisen)
Untersuchungen zur Abklärung einer Obstipation:
Eine breite Palette von Techniken steht uns zur Verfügung, um eine genaue Differenzialdia-
Gnostische Abklärung der Obstipation vorzunehmen.
- Sorgfältige Anamnese bezüglich einer Medikamenteneinnahme und frühere Systemerkrankungen.
- Screening-Diagnostik der sekundären Ursachen
- Proktologische Untersuchung (digital, Proktoskopie, Rektoskopie)
- Manometrische Untersuchung des Enddarms mit Bestimmung der Reflexabläufe und
der anorektalen Perzeption
- Coloskopie, eventuell mit Biopsien zur Beurteilung des intramuralen Nervenplexus.
- Bestimmung der Colontransitzeit
- MRT-Defäkographie: Zur Diagnostik von strukturellen (Rektozele, innerer Rektum-
Prolaps, Beckenbodensenkung) und funktionellen (Anismus) Veränderungen des
Anorektums und Beckenbodens
Therapie
I. Allgemeine Empfehlungen:
- Ausführliche Informationen über ein individuelle und breites Spektrum bezüglich der
Stuhlfrequenz (3x am Tag bis 3x pro Woche)
- Änderung des Verhaltens und Lebensweise von Seite des Patienten
- Keine Unterdrückung des Stuhlgangs durch Zeitmangel oder stressigen Situationen
- Einführen von festen Stuhlgewohnheiten (optimaler Zeitpunkt 1 – 2 Std. nach dem
Frühstück, da die Bewegungsabläufe des Darmes am stärksten sind)
II. Ernährungsempfehlungen
- Ballaststoffreiche Ernährung und ausreichende Flüssigkeit (20 – 30 g Ballaststoffe
Täglich, 2 – 3 Liter Flüssigkeit täglich, z. B. Flohsamen, Weizenkleie, als Unterstützung kann dienen: Metamucil, Mucofalk, Colosan mite)
Ballaststoffe sind höher molekulare Nahrungsbestandteile, die durch die darmeigenen
Enzyme nicht gespaltet werden. Bereits in der Antike erkannte Hippokrates, dass Bal-
laststoffe für eine gesunde Darmfunktion von großer Bedeutung sind. Die Ballast-
stoffe steigern die Stuhlfrequenz und das Stuhlgewicht durch Wasserbindung und beschleunigen die Colonpassage.
- Pflanzenfasern – reiche Ernähurng, wie Obst, Gemüse, Vollkornbrot, Müsli, Früchte
und Säfte
- Ballaststoffe können zu Blähungen führen oder sie verstärken
- Von den Patienten mit einem langsamen Colontransit profitiert etwa jeder Dritte von
Ballaststoffen, von den jenigen Patienten mit einer Stuhlentleerungsstörung jeder Zweite
III. Medikamentöse Unterstützung (Laxantien)
- Ein Teil der Patienten mit einer chronischen Obstipation braucht die Unterstützung einer
zusätzlichen medikamentösen Therapie. Zahlreiche Präparate werden im Handel angebo-
ten. Die beste Evidenz besteht für die Einnahme von Polyethylenglycol (Movicol, Lak-
tulose, und Laxofalk). Ein gut verträgliches und wirksames Mittel ist auch Agiolax-
Granulat, wobei die Dosierung leicht individuell angepasst werden kann. Laktulose führt
zur Verbesserung der Stuhlfrequenz, kann aber zum Meteorismus führen (Gasbildung
durch bakterielle Fermentation). Die breit verbreitete Hypothese, dass die chronische
Einnahme von Laxantien zu einer Schädigung des enterischen Nervensystems führen
könnte, mit darauf folgender Verschlimmerung der Obstipation, ist bis heute wissen-
schaftlich nicht bewiesen und wahrscheinlich falsch.
Die neuronalen Veränderungen am Colon (neuronale-intestinale Dysplasie) sind Ursache
der gestörten Motilität und nicht deren Folge. Auch eine mögliche Krebsgefahr von pflanzlichen Abführmitteln konnte nicht belegt werden.
IV. Therapie der anorektalen Obstipation (Distale obstruktive Defäkationsstörung)
Klinisches Bild:
Die Prävalenz der Obstipation beträgt 10% für Männer und 20% für Frauen.
40 – 50 % der Patienten mit einer chronischen Obstipation klagen über ein Blockierungs-
gefühl im Enddarm beim Pressen und sind nicht in der Lage den Darm auf einmal voll-
ständig zu entleeren. Die Folge sind mehrmalige kurz aufeinander folgende Toiletten-
besuche (meistens vormittags) verbunden mit dem frustanen Dranggefühl der unvoll-
ständigen Darmentleerung (imperativer Stuhldrang). In einigen Fällen ist eine digitale Unterstützung (vaginal, perineal), z. T. auch eine intermittiernde manuelle Ausräumung des Enddarms erforderlich. In mehr als 90 % der Fälle betrifft dies Frauen zwischen dem 40. und 75. Lebensjahr, meistens mit einer Entfernung der Gebärmutter (transvaginal) und geburtshilfliche Komplikationen in der Anamnese.
Die Beckenbodensenkung im Mittelpunkt der Pathogenese:
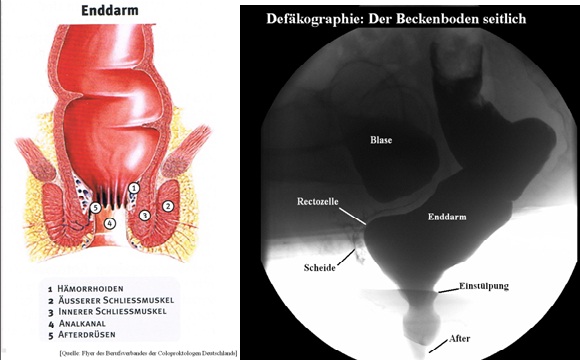
Ein starkes Pressen, welches von manchen Patientinnen über Jahre praktiziert wird,
und die Entfernung der Gebärmutter, können nach vielen Jahren zu einem Absinken
des Beckenbodens führen. Die Folgen sind eine veränderte Anatomie, wie:
- Mangelhafte Fixierung des Rektums und der Blase mit erhöhter Beweglichkeit und
Verschieblichkeit beim Pressen und Belastung.
- Partieller Prolaps des Rektums ins Darmlumen (Intussuszeption = Einstülpung
des Enddarms, innerer Rektumprolaps).
- Rektocele (Ausstülpung des Enddarms), meistens durch die vaginale Hinterwand.
- Äußerer Rektumprolaps.
- Muskuläre Beckenbodensenkung mit Überdehnung der nervalen Strukturen.
Der ständige Druck, der nach unten prolabierenden anatomischen Strukturen auf
den Schließmuskel, verursacht schmerzhafte Mißempfindungen im Enddarm und
Bauchbereich bis hin zur Inkontinenz mit Nachschmieren.
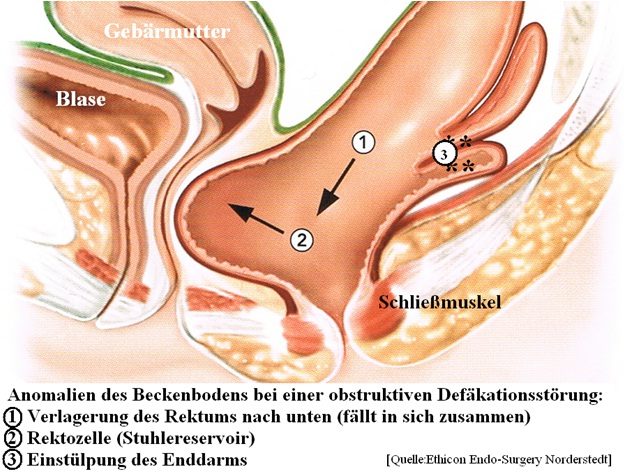
Die Defäkation bei Patienten mit einer Beckenbodensenkung:
Beim Einsetzen der Bauchpresse zur Stuhlentleerung kommt es zur Verlegung des De-
fäkationsweges durch die Einstülpungen. Das eingestülpte Darmsegment simuliert
eine „Stuhl-Füllung des Darmes“, die das Stuhldranggefühl auslöst und so zu wieder-
holten erfolglosen Defäkationsversuchen kommt.
Bei einer Rektocele dagegen (Ausstülpung) führt der intraabdominelle Druck beim
Einsetzen der Bauchpresse zu einer Ausweitung der Rektocele (Druckverlagerung
innerhalb der Rektocele) und dann bleibt kaum noch Druck übrig, um den Schließ-
muskel zu öffnen, damit der Stuhl aus dem Enddarm ausgetrieben werden kann.
Als Folge resultiert sich eine inkomplette Entleerung mit Verbleiben eines Teiles
des Rektuminhalts in der Rektocele mit dem lästigen Nachschmieren.
Behandlungsmöglichkeiten und Operationstechniken:
Die Behandlung einer solchen Störung stellt grundsätzlich eine Domäne der konservativen Therapie dar (Beckenbodengymnastik, Biofeedback, Stuhl-
regulierung, Entspannungsübungen).
Lassen sich bei der klinischen Diagnostik, z. B. Defäkographie, anatomische Ver-
änderungen, wie Rektocele, innerer bzw. äußerer Rektumprolaps, nachweisen, die
auch eine klinische Relevanz aufweisen (diese Befund können auch bei asymptoma-
tischen Personen vorkommen), so kann man sie nach Versagen der konservativen Therapie operativ korrigieren.
Während früher für eine Korrektur einer solchen anatomischen Veränderung trans-
abdominelle Verfahren Prioritäten hatten (abdominelle Rektopexie), überwiegen heute
die transanalen bzw. transrektalen Techniken mittels moderner Nahtapparate (Stapler):
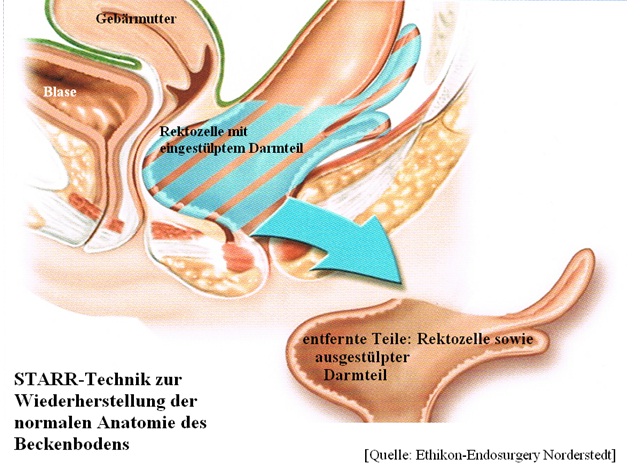
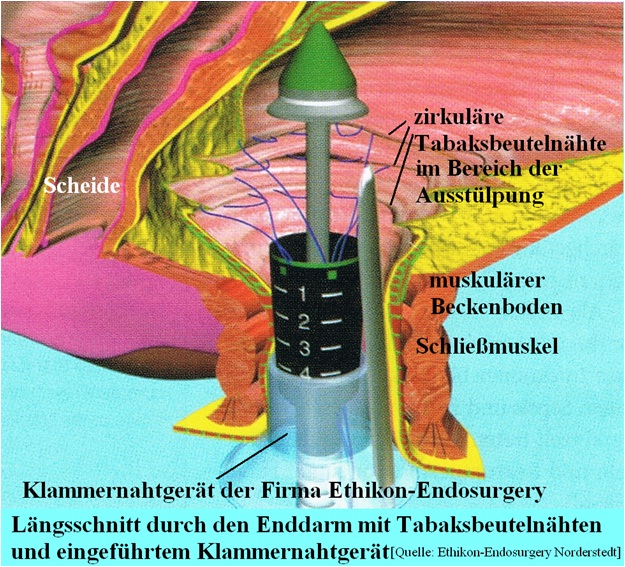
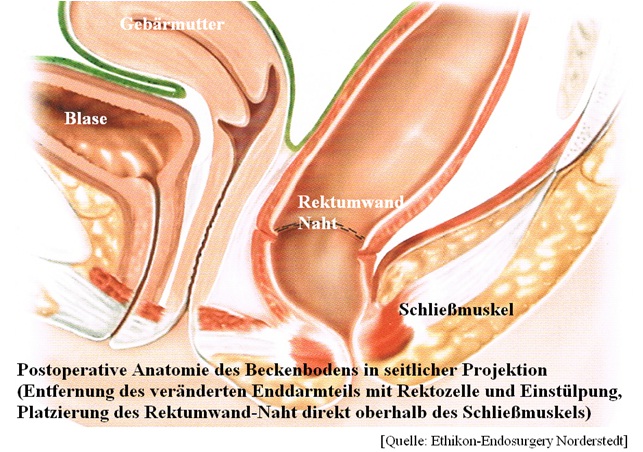
STARR-Technik (Stapled-Trans-Anal-Rectal-Resektion).
Das Prinzip der Technik besteht darin, dass Ausstülpungen (Rektocele) bzw. Einstülpungen des Darmes (Intussuszeption, Prolaps) durch eine spezielle transanale
Naht gefasst werden, in ein Klammernahtgerät eingezogen werden, bis zu einer Länge
von 7 – 8 cm Enddarmwand reseziert und gleichzeitig genäht wird.
Eine solche Naht befindet sich in der Regel nur einige Zentimeter oberhalb des Schließ-
muskels.
Je nach Befund erfolgt die Resektion segmental oder zirkulär. Mehr als 90 % der
Patienten verspühren postoperativ eine signifikante Verbesserung (erhebliche Abnahme
des präoperativen ständigen Druck- und Dranggefühls bzw. der Mißempfindungen, effektivere Stuhlentleerungen, Verbesserung der Schließmuskelfunktion, da kein ständiger Druck mehr auf den Schließmuskel ausgeübt wird. Es können allerdings mehrere Wochen oder Monate nach der Operation vergehen, bis die Funktion des Enddarms mit der Veränderung der Anatomie sich im Einklang findet.
Mögliche Komplikationen und Prognose:
Postoperative Blutungen, häufige Stuhlentleerungen in der ersten Phase, in Einzelfällen Schmerzen an der Naht über einen längeren Zeitraum. Die stationäre Verweildauer beträgt weniger als eine Woche. Kritisch muß man allerdings bemerken, weil es sich um eine relativ neue Operationstechnik handelt, die erst seit 8 – 1 0 Jahren praktiziert wird und infolgedessen können noch keine definitive Aussagen bezüglich der Langzeitergebnisse gemacht werden. Die STARR-Technik führt
zu einer effektiveren Entleerung, verbessert die Kontinenzleistung und Lebensqualität.
<< zurück zur Übersicht





